S. Hassoune,1 S. Badri,2 S. Nani, 1 L. Belhadi3 et A. Maaroufi1
تقييم رعاية المرضى السكريّين من قِبَل الممارسين العامين في ولاية خوربجة في المغرب
سميرة حسون، سفيان بدري، سميرة ناني، ليلى بلهادي، عبد الرحمن المعروفي
الخلاصـة: للسكري مكانة هامة بين الأمراض نظراً لتكلفته العالية في الرعاية. وتقيّم هذه الدراسة المستعرضة أنماط الرعاية التي تقدم إلى المريضات المصابات بالسكري في الرعاية الأولية لتدبير حالاتهن. وقد أجريت الدراسة بين شهرَيْ كانون الأول/ديسمبر 2010 وآذار/مارس 2011، وشارك فيها 54 طبيباً ممارساً عاماً يعملون في المراكز الصحية في ولاية خوربجة، حيث طلب منهم ملء استبيان قبل الاختبار حول رعايتهم للمرضى السكريين. أما بالنسبة للنمط 2 من السكري فإن %46 من الأطباء الممارسين العامين يصفون النظام الغذائي ونمط الحياة فقط. وتحدد مواقع الممارسات كيفية تدبير المعالجة للنمط 1 من السكري؛ إذ أن %88.5 من الأطباء الممارسين العامين في الأرياف يصفون الأنسولين الممزوج مسبقاً مقابل %58.3 من الأطباء الممارسين العامين في المدن (P = 0.02 ). وتوصف مُضاهيات الأنسولين من قبل %20.8 من الأطباء الممارسين العامين في المدن مقابل %3.8 منهم في الأرياف (P = 0.09). وهناك العديد من مواطن القصور في جودة رعاية مرضى السكري. ويتمثَّل الحَلُّ في تدريب الأطباء الممارسين العامين، ولاسيَّما في ظل قلة الاختصاصين في المغرب.
RÉSUMÉ Le diabète est une pathologie préoccupante par sa fréquence croissante et le coût élevé de sa prise en charge. Cette étude transversale menée entre décembre 2010 et mars 2011 auprès de 54 médecins généralistes exerçant dans les centres de santé de la province de Khouribga a évalué les modalités de prise en charge des diabétiques dans les structures de première ligne à l’aide d’un questionnaire prétesté. Pour le diabète de type 2, 46 % des généralistes se limitaient à prescrire un régime hygiéno-diététique. Le milieu d’exercice influençait les modalités de la prise en charge du diabète de type 1 : 88,5 % des médecins en milieu rural prescrivaient l’insuline prémixée contre 58,3 % en milieu urbain (p = 0,02). Les analogues d’insuline étaient prescrits par 20,8 % des généralistes en milieu urbain contre 3,8 % en milieu rural (p = 0,09). Il existe plusieurs défaillances dans la qualité de la prise en charge des diabétiques. La formation des médecins généralistes pourrait être une solution, surtout devant la pénurie de spécialistes dans notre pays.
Evaluation of the care for diabetes patients by general practitioners in the province of Khouribga, Morocco
ABSTRACT Diabetes is a disease of concern due to its increasing frequency and high cost of care. This cross-sectional study evaluated the types of care provided to diabetes patients in primary care for management of the condition. Between December 2010 and March 2011, 54 general practitioners (GPs) in health centres in Khouribga province were asked to complete a pretested questionnaire on their care of diabetes patients. For type 2 diabetes, 46% of the GPs would prescribe diet and lifestyle treatment alone. The practice setting influenced how treatment was managed for type1 diabetes patients: 88.5% of rural doctors prescribed premixed insulin versus 58.3% of urban GPs (P = 0.02). Insulin analogues were prescribed by 20.8% of urban GPs as against 3.8% of rural GPs (P = 0.09). There are several shortcomings in the quality of care for diabetes patients. Training GPs could be a solution, especially with the lack of specialists in our country.
1Laboratoire d’Épidémiologie, Faculté de Médecine et de Pharmacie de Casablanca, Casablanca (Maroc) (Correspondance à adresser à S. Hassoune :
2Médecin généraliste, Casablanca (Maroc).
3Service d’Endocrinologie, Centre hospitalier Baouafi, Casablanca (Maroc).
Reçu : 21/02/12; accepté : 08/05/12
EMHJ, 2013, 19(1):52-58
Introduction
Le diabète est un problème de santé publique majeur par sa prévalence importante et croissante d’une part, et son impact socio-économique d’autre part [1]. Il touche une partie active de la population et constitue un problème sanitaire mondial en pleine expansion avec 285 millions de diabétiques de par le monde en 2010 [2]. Actuellement, au Maroc, pays en pleine phase de transition démographique, nutritionnelle et épidémiologique [3,4], les études ont montré des chiffres se situant autour de 6,6 %, soit plus d’un million et demi de Marocains en 2010 ; ce chiffre atteindra 2,5 millions à l’horizon 2030 [2].
Le diabète étant une maladie dont le traitement est à vie, la prévention de ses complications, à savoir, la cécité, l’insuffisance rénale, les cardiopathies et les amputations va non seulement améliorer la qualité de vie des patients mais réduira aussi les coûts de leur prise en charge pour le secteur de la santé et les services sociaux (USD 206 millions au Maroc et USD 367 milliards dans le monde en 2010, soit 12 % des dépenses de santé mondiales) [5].
Une prise en charge spécialisée exclusive par les structures de deuxième ligne est impossible vu leur rareté et le nombre réduit de médecins spécialistes dans notre pays. De plus, des études ont montré que la prise en charge du diabète par les structures de première ligne peut égaler celle de deuxième ligne, à condition que les médecins généralistes portent un intérêt spécial pour le diabète et que les soins soient bien organisés [6,7].
L’objectif de notre étude était d’évaluer les modalités de prise en charge des patients diabétiques dans les structures publiques de première ligne de la province de Khouribga.
Méthodes
Il s’agit d’une étude d’observation transversale à visée descriptive menée dans la province de Khouribga. La population totale de cette province a été estimée en 2009 à 500 000 habitants, dont 338 000 en milieu urbain et 162 000 en milieu rural [8].
Cette province est dotée de 38 établissements de soins de santé de base publics, dont 12 en milieu urbain et 26 en milieu rural, d’un hôpital provincial dans la ville de Khouribga et de deux hôpitaux locaux à Oued-Zem et Bejaad. Cinquante-quatre médecins généralistes exercent dans le réseau de soins de santé de base de la province et il n’y a qu’un seul médecin endocrinologue dans le secteur public de la province qui exerce à l’hôpital provincial de Khouribga.
La population étudiée était constituée des 54 médecins généralistes exerçant dans les structures de soins de santé de base de la province de Khouribga, dont 4 ont refusé de participer à l’étude, se justifiant de ne suivre aucun malade diabétique dans leurs consultations en raison de leur affectation récente. Les données ont été collectées de décembre 2010 à mars 2011 à l’aide d’un questionnaire prétesté et auto-administré. Les variables étudiées comprenaient l’utilisation de référentiels de prise en charge et les modalités adoptées par les généralistes concernant le traitement et le suivi des patients. Les données ont été saisies et analysées sur logiciel SPSS version 16. Des fréquences absolues et relatives ont été calculées pour les variables qualitatives et les moyennes et écarts types (ET) pour les variables quantitatives. Nous avons utilisé le test χ2 pour comparer les pourcentages et le test de Student pour comparer les moyennes. Le seuil de significativité a été fixé à 5 %. Avant leur inclusion dans l’étude, les médecins ont été informés des objectifs de l’enquête et leur consentement oral a été obtenu avant l’administration du questionnaire. Par ailleurs, l’anonymat et le respect de la confidentialité des données ont été assurés.
Résultats
Caractéristiques générales de l’échantillon
Les médecins interrogés avaient un âge moyen de 39,5 (ET 7,3) ans avec une légère prédominance masculine. Cinquante-deux pour cent d'entre eux exerçaient en milieu rural (Tableau 1).
Organisation de la consultation diabétique
La moyenne de diabétiques reçus en consultation chaque semaine était de 11,3 (ET 8,0) avec un maximum de 40 diabétiques par semaine.
Parmi les médecins interrogés, 96 % ont affirmé avoir un registre pour diabétiques au centre de santé qui était informatisé dans 8,3 % des cas. Dix-huit pour cent d’entre eux réservaient des consultations spéciales pour diabétiques ; la plupart (88 %) le faisaient l’après-midi et une fois par semaine (44 %). Concernant les moyens de suivi existant au centre de santé, les bandelettes urinaires n’étaient disponibles que dans 10 % des centres. La disponibilité des autres moyens est présentée dans la figure 1 .
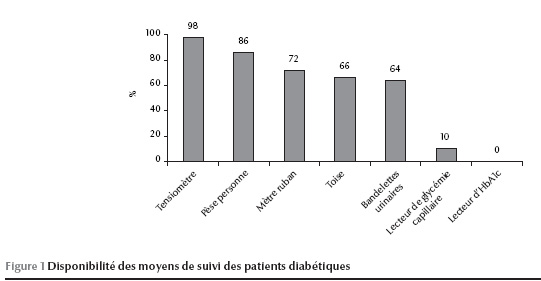
Soixante pour cent des médecins interrogés ont jugé que la qualité et la quantité des moyens thérapeutiques existants au centre étaient insuffisantes pour couvrir les besoins de leurs patients diabétiques.
Prise en charge des diabétiques au niveau du centre de santé
Traitement
Utilisation de référentiels de prise en charge de diabétiques : parmi les médecins interrogés, 46 % disposaient de référentiels de prise en charge du diabète et 95 % parmi eux les utilisaient dans la prise en charge de leurs patients diabétiques. Les référentiels étaient affichés au centre de santé dans 17,4 % des cas.
Éducation des patients diabétiques : les médecins assuraient, dans 96 % des cas, l’éducation de leurs patients diabétiques. Les infirmiers participaient dans 54 % des cas à cette éducation. Par ailleurs, les diététiciens étaient totalement absents dans les centres de la province.
Traitement du diabète de type 1 : le schéma d’insuline le plus utilisé était celui à base de 2 injections d’insuline prémixée prescrit par 74 % des médecins, suivi par le schéma fait de 2 injections d’insuline mixée au moment de l’utilisation (18 %) et enfin le schéma basal-bolus prescrit dans 4 % des cas. Les analogues d’insuline n’étaient utilisés que dans 12 % des cas. Les médecins généralistes des centres de santé demandaient l’avis de l’endocrinologue avant de démarrer l’insulinothérapie dans 64 % des cas. Selon les médecins interrogés, le manque d’observance des règles hygiéno-diététiques et du traitement était la cause principale d’échec de l’insulinothérapie. Les autres causes sont présentées dans la figure 2 .
Traitement du diabète de type 2 : à la découverte d’un diabète de type 2, 46 % des médecins démarraient par les règles hygiéno-diététiques seules, alors que 40 % leur associaient la metformine et 14 % les sulfamides. L’attitude habituelle des médecins en cas d’échec de la première thérapie consistait à associer un deuxième antidiabétique oral (60 %), alors que 10 % préféraient adresser le patient à un diabétologue et 8 % procédaient à un changement de l’antidiabétique oral (ADO). La grossesse (88 %) et l’échec de la thérapie per os (84 %) venaient en tête des raisons amenant les médecins à initier le patient à l’insulinothérapie. Plus de la moitié (54 %) des médecins ont estimé que la valeur d’HbA1c à ne pas dépasser pour parler d’un bon équilibre glycémique était de 7 %.
Suivi
La majorité des médecins généralistes demandaient un dosage de l’HbA1c tous les trois mois à leurs patients quelle que soit la qualité du contrôle diabétique, mais seulement 31 % des patients le réalisaient. La pauvreté (80 %) et les problèmes d’accès au laboratoire (14 %) venaient en tête des raisons citées par les médecins comme entravant la réalisation du dosage de l’HbA1c demandé aux patients au cours de leur suivi. Le moyen remplaçant le dosage de l’HbA1c, si non effectué, était en général la réalisation de glycémies ponctuelles capillaires (90 %).
Le bilan dégénératif demandé par les médecins comportait le plus souvent les trois volets du bilan, à savoir rénal (96 %), ophtalmologique (90 %) et cardiologique (80 %). L’examen des pieds n’était fait systématiquement que dans 6 % des cas. La majorité (89 %) des médecins demandait un bilan dégénératif une fois tous les ans, mais les trois quarts de leurs patients ne le réalisaient pas à leur demande. La pauvreté (72 %) venait en tête des problèmes empêchant la réalisation de ce bilan.
Concernant le bilan lipidique, il était demandé par 94 % des médecins, à un rythme annuel dans 81 % des cas. Le dosage de l’acide urique n’était demandé que par 56 % des médecins qui le prescrivaient une fois par an dans 89 % des cas.
Influence du milieu d’exercice sur les modalités de prise en charge diabétique
Le nombre moyen de diabétiques reçus en consultation par semaine était significativement plus élevé en milieu urbain (16,38 ET 7,81) qu’en milieu rural (6,56 ET 4,73) avec p < 0,01.
Par ailleurs, nous avons relevé quelques différences dans la prise en charge (PEC) des diabétiques entre les milieux rural et urbain qui sont présentées dans le tableau 2 .
Le problème de manque de moyens économiques venait en tête des problèmes de non-réalisation du dosage de l’HbA1c dans les deux milieux rural (69,2 %) et urbain (91,7 %), mais avec l’accès au laboratoire encore plus difficile pour les patients du milieu rural (23,1 %) que pour ceux du milieu urbain (4,2 %).
Discussion
Notre échantillon initial était représenté par les 54 médecins généralistes exerçant dans les structures de première ligne de la province de Khouribga, dont 4 ont refusé de participer à l’étude. La population étudiée était jeune, puisque 84 % étaient âgés de moins de 50 ans avec une moyenne d’âge de 39,5 ans(ET 7,3) et une légère prédominance masculine (54 % d’hommes). Cinquante-deux pour cent des généralistes exerçaient en milieu rural.
Le nombre moyen de diabétiques reçus en consultation par semaine était significativement plus élevé en milieu urbain (16,38 ET 7,81) qu’en milieu rural (6,56 ET 4,73). Ceci pourrait être expliqué par le fait que deux tiers de la population de la province est urbaine [8] ainsi que par l’accès plus facile de la population urbaine aux centres de santé. Parmi les médecins interrogés, 96 % ont affirmé avoir un registre pour diabétiques au centre de santé, ce qui se rapproche des chiffres retrouvés en Irlande du Nord et en Angleterre qui sont respectivement de 92 % et 96 % [6,7]. Ce registre est un moyen nécessaire pour le suivi de toute maladie chronique [7]. Néanmoins, seulement 8,3 % des registres étaient informatisés. Un registre informatisé facilite la conservation des données, pour un suivi plus facile des patients, et leur exploitation à grande échelle pour des études statistiques ultérieures [9-11]. Dix-huit pour cent des généralistes réservaient des consultations spéciales pour diabétiques, ce qui reste très faible par rapport aux études similaires (71 % et 75 %) [6,7]. La plupart (88 %) le faisait l’après-midi et une fois par semaine (44 %).
Les centres de santé ne disposaient pas de tous les moyens de base pour un suivi clinique de l’évolution de la maladie diabétique, à savoir un lecteur de glycémie capillaire, un tensiomètre, une toise, un pèse personne, un mètre ruban et des bandelettes urinaires. Les bandelettes urinaires étaient le moyen de suivi de base qui manquait le plus au niveau des centres, avec seulement 10 % des centres qui en disposaient, limitant ainsi le diagnostic de cas de protéinurie et de cétonurie [12]. Concernant les moyens thérapeutiques existants au centre de santé, 60 % des médecins interrogés estimaient qu’ils étaient insuffisants en qualité et en quantité pour couvrir les besoins de leurs patients diabétiques.
Les référentiels de prise en charge diabétique n’étaient disponibles que chez 46 % des médecins. La majorité d’entre eux les utilisaient dans la prise en charge de leurs patients diabétiques. Des référentiels sont nécessaires pour aider les praticiens à prendre les meilleures décisions thérapeutiques pour leurs patients [13], chaque centre pouvant adopter des référentiels développés au niveau national ou adaptés afin de refléter leur situation particulière, à savoir, leurs moyens, situation géographique et population [12,14].
Les diététiciens étaient absents dans les centres de la province, alors que les recommandations de l’American Diabetes Association (ADA) voudraient que tous les diabétiques nouvellement diagnostiqués soient évalués par un diététicien [15], objectif irréalisable vu leur absence totale dans les structures sanitaires locales.
Pour le traitement du diabète de type 1, les médecins du milieu rural préféraient en grande majorité (88,5 %) l’utilisation d’insuline prémixée en première intention contre 58,3 % des médecins du milieu urbain en raison de sa disponibilité dans tous les centres de santé et la facilité d’utilisation au quotidien, malgré son efficacité médiocre dans l’obtention d’un bon contrôle glycémique [16,17]. L’avis du médecin endocrinologue avant de démarrer l’insulinothérapie chez le diabétique type 1 était plus souvent demandé en milieu urbain (70,8 %) qu’en milieu rural (57,7 %), différence qui s’expliquerait par l’éloignement des centres ruraux de l’hôpital provincial où exerce le seul endocrinologue de la province. Son avis devrait être demandé dans tous les cas nouvellement diagnostiqués [12,15,18,19].
L’utilisation d’analogues d’insuline était très rare en milieu rural (3,8 %) par rapport au milieu urbain (20,8 %) malgré le meilleur contrôle glycémique obtenu après leur utilisation, à savoir moins de risque d’hypoglycémies nocturnes et la possibilité de prendre les repas directement après l’injection [19,20]. Ceci pourrait s’expliquer par leur prix élevé et l’insuffisance de couverture médicale de base, mais aussi par l’inégalité d’accès aux pharmacies pour les régions éloignées [16,21]. Le manque d’observance des règles hygiéno-diététiques et du traitement était considéré comme la cause principale d’échec de l’insulinothérapie.
Presque la moitié (46 %) des médecins ne prescrivaient que le régime hygiéno-diététique à la découverte du diabète de type 2. Plusieurs organisations (ADA, European Association for the Study of Diabetes [EASD]) recommandent que le patient nouvellement diagnostiqué, en plus des règles hygiéno-diététiques, soit mis sous agent hypoglycémiant unique par voie orale, la metformine étant le choix de première intention sauf contre-indications [15,22]. L’attitude habituelle des médecins en cas d’échec de la première thérapie consistait à associer un deuxième antidiabétique oral (60 %), ce qui est conforme aux recommandations consistant à une intensification du traitement avec ajout de nouvelles molécules afin d’atteindre et de maintenir les objectifs glycémiques [15,22,23].
La majorité des médecins généralistes demandaient un dosage de l’HbA1c tous les trois mois à leurs patients, quelle que soit la qualité du contrôle diabétique. La notion de diabète bien équilibré semblait chez certains (26 %) modifier le rythme de demande de dosage de l’HbA1c. L’ADA recommande en effet de réaliser un dosage de l’HbA1c tous les trois mois dans la limite des moyens disponibles, de limiter la réalisation de ce dosage à deux fois par an si le diabète est bien équilibré [15]. Plus de la moitié (54 %) des médecins ont estimé que la valeur de l’HbA1c à ne pas dépasser pour parler d’un bon équilibre glycémique était de 7 % et ceci est en concordance avec les recommandations de l’ADA et de l’EASD [1,15]. Un peu plus d’un patient sur quatre (31 %) réalisait le dosage d’HbA1c à la demande des médecins. La pauvreté, renvoyant au coût de la réalisation du dosage d’HbA1c en laboratoire privé car indisponible dans les laboratoires des structures publiques, et les problèmes d’accès au laboratoire, à savoir l’éloignement géographique surtout pour la population rurale, venaient en tête des raisons citées par les médecins comme entravant la réalisation du dosage de l’HbA1c demandée au patient au cours de son suivi.
Le moyen remplaçant le dosage de l’HbA1c, si non fait, était en général la réalisation de glycémies ponctuelles capillaires (90 %). Doser l’HbA1c reste la méthode de référence car elle reflète la moyenne de la glycémie pour plusieurs mois [15] ; son remplacement par la mesure de la glycémie paraît une assez bonne alternative. La mesure de la glycémie, soit la glycémie à jeun soit la glycémie postprandiale, est corrélée positivement à l’atteinte de l’équilibre glycémique chez les diabétiques [1]. Le bilan dégénératif demandé par les médecins comportait le plus souvent les volets rénal (96 %), ophtalmologique (90 %) et cardiologique (80 %). L’examen des pieds n’était fait systématiquement que dans 6 % des cas, bien que le diabète reste la cause d’amputation non traumatique la plus commune [23,24]. La majorité des médecins demandaient un bilan dégénératif une fois tous les ans comme le voudraient les recommandations de l’ADA et de la Haute Autorité de santé (HAS) française [15,18,19,23].
La majorité des médecins demandaient à leurs patients diabétiques un bilan lipidique une fois par an. Ce bilan est recommandé chez les patients diabétiques car les dyslipidémies avec le diabète font partie des facteurs de risque cardio-vasculaires à contrôler [22], d’autant plus que le diabète de type 2 s’inscrit habituellement dans le cadre d’un syndrome métabolique [25].
Cinquante-six pour cent des médecins demandaient un dosage d’acide urique à leurs patients diabétiques ; parmi eux, 89 % le faisaient une fois par an. Le taux d’acide urique est élevé dans le syndrome métabolique, dont le diabète type 2 peut être la manifestation la plus franche [25,26].
Au vu des résultats de notre étude, il nous a semblé important de formuler certaines recommandations. Il serait judicieux de standardiser la prise en charge des diabétiques à l’échelle nationale par l’élaboration des référentiels thérapeutiques, d’équiper les centres en moyens diagnostiques et thérapeutiques suffisants et de former les médecins à leur utilisation, de réorganiser la consultation des diabétiques au niveau des centres de santé en impliquant activement les infirmiers dans l’éducation des patients, d’améliorer l’accessibilité financière à travers l’extension de la couverture médicale de base à tous les diabétiques, d’organiser des séminaires de formation continue sur le diabète au profit des médecins généralistes en tenant compte de leurs besoins et de leur milieu d’exercice et de créer un centre de référence de diabétologie où une prise en charge multidisciplinaire serait possible.
Conclusion
Le domaine d’activité du MG est sans limite et il ne peut avoir une connaissance parfaite de toutes les nouvelles thérapeutiques de toutes les pathologies. La formation de généralistes particulièrement motivés et intéressés par le diabète pourrait être la solution pour améliorer la prise en charge de cette pathologie. Le service spécialisé pourra n’être contacté qu’en cas de nécessité.
Références
- Farouqi A, Harti M-A, Nejjari C. Prise en charge du diabète au Maroc : résultats de l’International Diabetes Management Practices Study (IDMPS) – Vague 2 [Management of diabetes in Morocco : Results of the International Diabetes Management Practices Study (IDMPS) – Wave 2]. Médecine des Maladies métaboliques, 2010, 6:704–711.
- Shaw JE, Sicree RA, Zimmet PZ. Global estimates of the prevalence of diabetes for 2010 and 2030. Diabetes Research and Clinical Practice, 2010, 87:4–14.
- Amuna P, Zotor Francis B. Epidemiological and nutrition transition in developing countries: impact on human health and development. Proceedings of the Nutrition Society, 2008, 67:82–90.
- Benjelloun S. Nutritional transition in Morocco. Public Health Nutrition, 2002, 5:135–140.
- Zhang P et al. Global healthcare expenditure on diabetes for 2010 and 2030. Diabetes Research and Clinical Practice, 2010, 87:293–301.
- Kenny CJ, Pierce M, McGerty S. A survey of diabetes care in general practice in Northern Ireland. Ulster Medical Journal, 2002, 71:10–16.
- Pierce M, Agarwal G, Ridout D. A survey of diabetes care in general practice in England and Wales. British Journal of General Practice, 2000, 50:542–545.
- Santé en chiffres 2009. Rabat, Ministère de la Santé, Direction de la Planification et des Ressources financières, Division de la Planification et des Études, Service des Études et de l’Information sanitaire (http://srvweb.sante.gov.ma/Publications/Etudes_enquete/Documents/SANTE_ENCHIFFRES_2009,%20EDITION%202010.pdf, consulté le 30 octobre 2012).
- Elwyn GJ, Vaughan NJA, Stott NCH. District diabetes registers: More trouble than they are worth? Diabetic Medicine, 1998, 15:44–47.
- Recommandations for the management of diabetes in primary care, 2nd ed. London, British Diabetic Association, 1997.
- Coppell KJ et al. Evaluation of diabetes care in the Otago region using a diabetes register, 1998–2003. Diabetes Research and Clinical Practice, 2006, 71:345–352.
- Recommendations for the provision of services in primary care for people with diabetes 2005. London Diabetes UK, 2005 (http://www.diabetes.org.uk/Documents/Professionals/primary_recs.pdf, consulté septembre 2012).
- Manchikanti L. Evidence-based medicine, systematic reviews, and guidelines in interventional pain management, part I: introduction and general considerations. Pain Physician, 2008, 11:161–186.
- Al Khaja KAJ, Sequeira RP, Damanhori AHH. Comparison of the quality of diabetes care in primary care diabetic clinics and general practice clinics. Diabetes Research and Clinical Practice, 2005, 70:174–182.
- American Diabetes Association. Standards of Medical Care in Diabetes 2010. Diabetes Care, 2010, 33:S11–S61.
- Indian National Consensus Group. Premix Insulin: Initiation and Continuation Guidelines for Management of Diabetes in Primary Care. Journal of the Association of Physicians of India, 2009, 57:S42–45 (http://www.japi.org/february_2009/7.pdf, consulté september 2012).
- He T, Matthews DR. The use of fixed-mixture insulins in clinical practice. European Journal of Clinical Pharmacology, 2000, 56:19–25.
- Haute Autorité de santé (HAS). Guide - Affection de longue durée. Diabète de type 1 de l’adulte [Chronic Disease Guide. Adult Type 1 Diabetes] 2007 (http://www.has-sante.fr/portail/upload/docs/application/pdf/ald8_guidemedecin_diabetetype1_revunp_vucd.pdf, consulté le 30 octobre 2012).
- Haute Autorité de santé (HAS). Guide - Affection de longue durée. Diabète de type 1 de l’enfant et de l’adolescent [Chronic Disease Guide. Child and Adolescent Type 1 Diabetes], 2007 (http://www.has-sante.fr/portail/upload/docs/application/pdf/ald8_guidemedecin_diabetepediatrie_revunp_vucd.pdf, consulté le 30 octobre 2012).
- Hanna A. Les analogues de l’insuline à longue durée d’action [Long-acting insulin analogs]. Endocrinologie – Conférences scientifiques, 2005, 5(4) (www.endocrinologieconferences.ca/crus/endocan_0405_fre.pdf, consulté le 30 octobre 2012).
- Kherbach F. El Alami El Fellousse. Étude sur le financement des soins de santé au Maroc [Study on healthcare financing in Morocco]. Genève, Organisation mondiale de la Santé, 2007 (http://gis.emro.who.int/HealthSystemObservatory/PDF/Health%20Care%20Financing/Mapping%20Health%20care%20Financing%20Morocco.pdf, consulté le 30 octobre 2012).
- Harkins V. A practical guide to integrated type 2 diabetes care. Dublin, Irish Endocrine Society, 2008 (http://www.hse.ie/eng/services/Publications/topics/Diabetes/A_Practical_Guide_to_Integrated_Type_II_Diabetes_Care.pdf, consulté septembre 2012).
- Haute Autorité de santé (HAS). Guide - Affection de longue durée. Diabète de type 2 de l’adulte [ Chronic Disease Guide. Adult Type 2 diabetes], 2007(http://www.has-sante.fr/portail/upload/docs/application/pdf/ald8_guidemedecin_diabetetype2_revunp_vucd.pdf, consulté le 30 octobre 2012).
- Turning the corner: improving diabetes care. London, Department of Health, 2006 (http://www.dh.gov.uk/prod_consum_dh/groups/dh_digitalassets/@dh/@en/documents/digitalasset/dh_4136011.pdf, consulté septembre 2012).
- Bonnet F, Laville M. Le syndrome métabolique : définition, épidémiologie, complications [Metabolic syndrome: definition, physiopathology and complications]. Spectra Biologie, 2005, 145:27–29 (http://www.pcipresse.com/spectrabiologie/wp-content/uploads/2012/05/SB145_27-29.pdf, consulté le 30 octobre 2012).
- Association de Langue française pour l'Étude du Diabète et des Maladies métaboliques (ALFEDIAM) et Société Française de Cardiologie (SFC). Recommandations SFC / ALFEDIAM sur la prise en charge du patient diabétique vu par le cardiologue [SFC/ALFEDIAM (French Cardiology Society/French-speaking Association for the Study of Diabetes and Metabolic Diseases) recommendations on the management of the diabetic patient seen by a cardiologist] (http://www.alfediam.org/membres/recommandations/recos_sfc_alfediam.pdf., consulté le 30 octobre 2012).


